Содержание
- 1 Диагностика тазобедренного сустава
- 2 Обследование больного при артрозе тазобедренного сустава — обследования при коксартрозе
- 3 Методы диагностики заболеваний суставов: назначение и особенности процедур
- 4 Алгоритм клинического обследования суставов нижних конечностей (тазобедренный сустав)
- 5 Диагностируем боль в тазобедренном суставе: как понять боль
- 6 Дисплазия тазобедренного сустава причины, симптомы, методы лечения и профилактики
- 7 Лучевые методы диагностики дисплазии тазобедренного сустава
Диагностика тазобедренного сустава
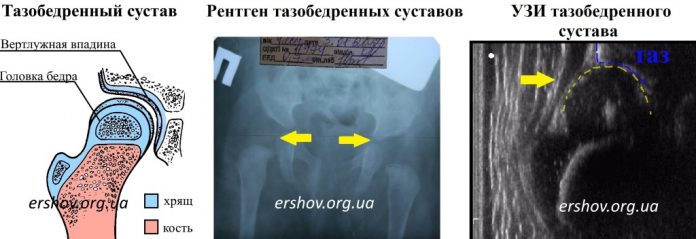
Своевременная диагностика состояния тазобедренного сустава позволяет вовремя принять меры по лечению возникшего заболевания и избежать более серьезных последствий. Тазобедренный сустав самый крупный в организме, он несет большую нагрузку и подвержен износу, воспалительным процессам и травмам.
Любое повреждение тазобедренного сустава может стать причиной серьезной болезни, которая порой приводит даже к инвалидности.
Когда нужна диагностика тазобедренного сустава?
Обследовать состояние тазобедренного сустава необходимо при травмах и заболеваниях. Первым признаком надвигающихся проблем с тазобедренным суставом служит нарушение его подвижности. Это могут быть ощущения скованности, уменьшения амплитуды движений. Основное проявление проблем в данном суставе — это боль. Болевой синдром характерен для воспалительных и дегенеративно-дистрофических заболеваний сустава, сопровождающихся разрушительными процессами. Боль может ощущаться во время движений, но возможна и в спокойном состоянии. Болью сопровождаются и повреждения, вызванные травмой. Чем раньше начато лечение, тем оно будет эффективнее, поэтому не стоит откладывать диагностику тазобедренного сустава, если появились нарушения подвижности и болезненность.
Как диагностируется?
Поскольку множество причин вызывают боли в тазобедренном суставе, то диагностика должна быть тщательной, нужно дифференцировать заболевания и внимательно относиться к каждому случаю и к каждому результату диагностики.
- Рентгенография,
- Компьютерная томография и МРТ,
- Исследование проходимости сосудов,
- Исследование сухожильных рефлексов,
- Общие анализы крови и мочи.
Первая процедура, которая выполняется, — это рентген самого тазобедренного сустава. Может понадобиться два снимка: в боковой и фронтальной проекциях, чтобы получить объемное представление о состоянии сустава. Также может быть показан рентген позвоночника и бедренной кости. При некоторых заболеваниях этого бывает достаточно. Однако во многих случаях нужно более детальное обследование таза, позвоночника, сустава, костей. Причиной проблем в суставе могут быть сосудистые нарушения, инфекционные процессы. Именно для выяснения того, почему болит тазобедренный сустав, и проводится целый комплекс исследований.
Показания для обследования тазобедренного сустава:
- Ревматические процессы: ревматоидный артрит, спондилит,
- Коксартроз,
- Артриты,
- Подозрение на переломы или трещины костей таза, сустава, растяжения и разрывы сухожилий и мышц, на вывих,
- Дисплазия сустава,
- Отечность и скованность в суставе,
- Хронические боли,
- Ущемление нервов или сухожилий,
- Метастазы в области сустава.
Магнитно-резонансная томография тазобедренного сустава
Самый высокоточный и информативный метод диагностики тазобедренного сустава — это МРТ (магнитно-резонансная томография). Сегодня эта процедура стала доступна многим пациентам, так как оборудование уже не редкость в больницах и клиниках. В результате МРТ получают снимок сустава. Качество и детализация снимка таковы, что квалифицированный специалист, анализируя его, определяет все детали, может увидеть все патологические отклонения и нарушения физиологических процессов.
Особенно ценны данные, полученные при МРТ, при травмах и подготовке к оперативному вмешательству. Важное преимущество данного метода перед классическим рентгеном в отсутствии лучевой нагрузки на организм. Это позволяет проводить процедуру несколько раз. Кроме того, этот метод обследования дает возможность отказаться от инвазивных диагностических процедур, потому что при МРТ происходит визуализация не только костей, но и сосудов и других тканей сустава.
Обследование больного при артрозе тазобедренного сустава — обследования при коксартрозе
Какие обследования обязательно нужно провести больному при артрозе тазобедренного сустава (при коксартрозе)?
В наше время для уточнения диагноза коксартроза чаще всего прибегают к клиническому и биохимическому анализам крови, рентгенографии и магнитно-резонансной или компьютерной томографии. Несколько реже пациенту назначают УЗИ (ультразвуковое исследование) суставов.
Клинический анализ крови. Для этого анализа кровь берется из пальца. При артрозе клинический анализ крови, как правило, не показывает каких-либо специфических изменений. Лишь в некоторых случаях может отмечаться совсем незначительное повышение скорости оседания эритроцитов (СОЭ или РОЭ): до 20 мм.
Напротив, существенное повышение СОЭ (выше) в сочетании с ночными болями в суставе должно подтолкнуть нас к мысли о ревматическом, воспалительном, происхождении этих болей.То есть, возможно, у пациента — артрит. Или болезнь Бехтерева.
Если у пациента к тому же повышено количество лейкоцитов, то это обстоятельство подтверждает наличие в организме какого-то инфекционно-воспалительного процесса, отразившегося в частности и на суставах.
Однако в любом случае клинический анализ крови не дает четких ответов, он лишь обозначает тенденции и сужает круг диагностического поиска.
Биохимический анализ крови. Анализ на ревмопробы. При проведении этого анализа кровь берется из вены, и обязательно натощак. Анализ крови, взятой из вены, может оказать существенную помощь врачу в проведении дифференциальной диагностики поражений суставов: артроз или артрит? Так, при ревматических болезнях (артритах) в крови существенно повышается уровень так называемых маркеров воспаления: С-реактивного белка, серомукоида, некоторых глобулинов и иммуноглобулинов.
При артрозе эти биохимические показатели, напротив, остаются в норме.
Правда, бывают случаи, когда отдельные виды артритов тоже не приводят к существенному изменению биохимических показателей. Но все же такой анализ, как правило, помогает произвести четкое разграничение между воспалительными и обменно-дистрофическими заболеваниями суставов (между артритом и артрозом).
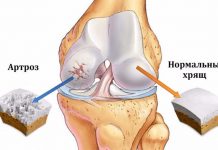
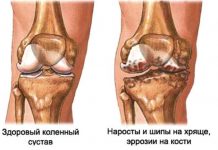
Рентгенография суставов. Рентгенография является самым распространенным и одним из важнейших методов диагностики коксартроза. В большинстве случаев даже стадия артроза устанавливается исключительно на основании рентгеновского снимка: ведь на рентгене достаточно хорошо видны изменения формы сустава и костные деформации; заметно уплотнение костей под поврежденным хрящом и четко прорисовываются остеофиты («шипы»). Кроме того, по рентгеновскому снимку можно судить о ширине суставной щели, то есть о расстоянии между сочленяющимися костями.
Но у рентгеновского исследования есть серьезный минус: на рентгеновском снимке запечатлеваются только кости. А вот мягкие ткани сустава (хрящ, суставную капсулу и т. д.) на рентгене мы увидеть не сможем. Потому, используя только рентген, мы не сможем со стопроцентной точностью оценить степень повреждения суставного хряща и капсулы сустава. К счастью, в последние годы все более широкое распространение получил метод магнитной томографии.
Магнитно-резонансная томография (МРТ, или ЯМРТ). Для исследования используются, как ясно из названия, магнитные волны. Они способны отразить на получаемом снимке мельчайшие детали сустава. Метод магнитно-резонансной томографии очень точен: он позволяет обнаружить самые ранние изменения хрящевой ткани (которые еще не видны на обычном рентгеновском снимке), а также помогает увидеть первые признаки начавшегося асептического некроза (инфаркта сустава), когда он есть. Поэтому я часто рекомендую своим пациентам для уточнения диагноза провести, помимо рентгена, именно магнитно-резонансную томографию сустава.
Хотя здесь надо иметь в виду одно обстоятельство. Обычно, получив данные томографического обследования, врачи бывают настолько уверены в их непогрешимости, что не считают нужным перепроверять результаты исследований и проводить личный осмотр пациента. Это неправильно.
Во-первых, специалист отделения томографии, который проводит расшифровку снимков, тоже человек и может ошибаться. В частности, я неоднократно сталкивался с ситуациями, когда за артроз принимались обычные возрастные изменения или другие, схожие по картине с артрозом, заболевания. Так бывает очень часто.
Во-вторых, выявленный на томограмме коксартроз может быть не единственным заболеванием пациента. А основной причиной боли, даже при наличии коксартроза, может оказаться другое заболевание: например, грыжа межпозвонкового диска, которую нужно будет лечить параллельно с коксартрозом.
В общем, даже получив в руки «полный пакет» обследований пациента (рентгеновский снимок, анализы, томограмма), врач все равно должен сначала провести личный осмотр пациента и только потом назначать лечение.
Компьютерная томография (КТ). Помимо магнитно-резонансной томографии в некоторых больницах до сих пор пользуются компьютерной томографией. По сути, компьютерная томография — это максимально продвинутая версия рентгена: для компьютерной томографии используются все те же рентгеновские лучи, что и при обычном рентгенографическом исследовании. Разница лишь в том, что при компьютерной томографии томограф как бы «шинкует» сустав серией рентгеновских снимков, и в результате изображение получается более объемным и подробным, чем при рентгенографии. Но оно все равно на порядок уступает по информативности магнитно-резонансной томограмме. Потому КТ нужно использовать только в тех случаях, когда по каким-то причинам мы не можем провести пациенту магнитно-резонансную томографию (например, если у пациента стоит кардиостимулятор, водитель ритма, и магнитные волны могут нарушить его работу).
УЗИ суставов (ультразвуковое исследование). Ультразвуковое исследование в последние годы стали активно использовать для диагностики заболеваний суставов. Ведь УЗИ, как и магнитно-резонансная томография, позволяет увидеть изменения мягких тканей сустава — например, с помощью ультразвука можно обнаружить истончение хрящевой ткани при артрозе или увеличение количества суставной жидкости при артрите; можно выявить повреждение менисков в колене, и т. д. Однако метод имеет существенный недостаток — он весьма субъективен, и полученные данные целиком зависят от квалификации специалиста, проводящего исследование.
Конечно, это не значит, что специалисты по УЗИ суставов постоянно ошибаются. Но если даже такой точный метод, как томография, оставляет место для разночтений в расшифровке полученных данных и разногласий в диагнозе, то данные ультразвукового исследования суставов вызывают вопросы особенно часто.
Поэтому я не склонен слепо доверять диагнозу, полученному на УЗИ суставов, и всегда перепроверяю такие заключения (путем личного осмотра пациента, а также с помощью рентгеновского исследования или с помощью магнитно-резонансной томографии).
ЧИТАТЬ ДАЛЕЕ:
- Симптомы коксартроза
- С чем часто путают артроз тазобедренного сустава (коксартроз)

- Причины артроза тазобедренного сустава (коксартроза)

- Строение тазобедренного сустава

- Изменения в тазобедренном суставе при коксартрозе

- Обследование больного при артрозе тазобедренного сустава
- Рентгенодиагностика коксартроза: самые распространенные ошибки

- Лечение артроза тазобедренного сустава: перспективы

- Оперативное лечение артроза тазобедренного сустава

- Терапевтическое лечение артроза тазобедренного сустава

- 11 лучших упражнений для лечения коксартроза

Методы диагностики заболеваний суставов: назначение и особенности процедур
Заболевания суставов не начинаются в одночасье – появившиеся боли говорят о том, что болезнь уже достигла определенной стадии. Как следить за состоянием суставов, чтобы вовремя обнаружить отклонение от нормы и сразу же приступить к лечению? Давайте в этом разберемся.
Грамотная диагностика болезней суставов – залог эффективности лечения
Боли в суставах могут быть сигналом артрита, в том числе ревматоидного, артроза, остеоартроза, бурсита, хондрокальциноза, болезни Бехтерева и других заболеваний. О возникших проблемах обычно говорят нижеперечисленные симптомы.
Появление болей в коленях во время подъема или спуска по лестнице может сигнализировать об остеоартрозе. Это заболевание иногда затрагивает и пальцы рук – в таком случае происходит уплотнение верхних фаланг. Неожиданная острая боль в пальце большой ноги – типичный сигнал артрита. Эта болезнь нередко поражает тазобедренные суставы и дает о себе знать сильными болями в верхней части ноги. Ревматоидный артирит может проявляться в нарушении мелкой моторики рук, когда становится трудно вставить ключ в замок или нитку в иголку.
К сожалению, сегодня заболеваниями суставов страдают 30% населения планеты, и в их числе не только люди солидного возраста. Болезни суставов развиваются стремительно, поэтому очень важно вовремя их диагностировать и начать лечить. Это поможет сохранить подвижность, легкость движений и избавит от сильных болей.
Для справки
Какие функции выполняют суставы?
- Передвижение в пространстве – именно суставы позволяют нам ходить, бегать, прыгать.
- Подвижность – с помощью суставов мы закидываем ногу на ногу, приседаем, поднимаем и опускаем руки, сжимаем кулаки.
- Сохранение положения тела – суставы позволяют сидеть на корточках или на стуле, подавшись вперед, стоять, опираясь на что-либо.
Общий осмотр и метод пальпации
Первый визит к врачу начинается с общего осмотра, который позволяет увидеть внешние отклонения от нормы. Это может быть, например, отечность в зоне сустава. При общем осмотре доктор может попросить пациента произвести те или иные движения, чтобы понять характер боли и зону ее распространения. Осанка и походка также могут свидетельствовать о заболеваниях суставов.
Еще один самый распространенный и самый простой метод обследования – ощупывание, или пальпация. С помощью прикосновений врач обнаруживает внешние признаки болезней суставов. Так, например, можно найти ревматические и ревматоидные узелки, обнаружить место, где происходит дискомфорт во время движений, определить состояние суставной капсулы, изменение температуры и влажности кожи в зоне суставов.
Общий осмотр и пальпация – самые доступные методы обследования, но они происходят без применения технических средств, поэтому не дают полного представления о клинической картине заболевания.
Гониометрия
Это способ обследования с помощью гониометра – приспособления, позволяющего определить амплитуду подвижности суставов. Гониометр напоминает транспортир и позволяет определить угол подвижности. Пациент делает ряд необходимых движений (сгибания, разгибания, подъем и опускание конечностей), а доктор производит замеры, фиксирует показатели и соотносит их с нормой.
Лабораторные методы диагностики
Более точные сведения о состоянии пациента и его заболевании можно получить, узнав результаты анализов.
Анализ крови
Многие показатели анализа крови говорят о болезни суставов. Так, при биохимическом анализе, доктор обязательно обратит внимание на содержание С-реактивного белка в сыворотке крови, на содержание общего белка, на дефиниламиновую реакцию и другие показатели. Тревожным сигналом следует считать увеличение РОЭ (реакция оседания эритроцитов), поскольку это отражает уровень воспалительного процесса. При ревматических воспалительных патологиях иммунологический анализ крови показывает антинуклеарные антитела (АНА). При артрите и других болезнях суставов в сыворотке крови резко повышается уровень мочевой кислоты. Кроме того, у пациентов, страдающих ревматизмом, псориатическим полиартритом, болезнью Бехтерева и другими заболеваниями суставов, наблюдается изменение содержания лизосомальных ферментов (кислой протеиназы, кислой фосфатазф, дезоксирибонуклеазы, катепсины) в сыворотке крови и синовиальной жидкости.
Анализ мочи
Стоит отметить, что значительные отклонения от нормы в анализе мочи наблюдаются только при тяжелых формах заболеваний суставов. Однако следует помнить, что у здоровых людей белок и кровь в моче не должны присутствовать. Их появление указывает на наличие заболеваний.
Лучевая диагностика суставов
В деталях изучить состояние суставов и их структуру позволяют методы лучевой диагностики. Предварительной подготовки эти процедуры не требуют.
Рентгенологическое исследование . Показанием к его проведению могут стать боли в области суставов, затруднительная подвижность, отечность и изменение цвета кожи в области суставов. При обследовании изображение суставов проецируется на особую пленку с помощью рентгеновских лучей. Специальный аппарат направляет лучи на обследуемую область, в целях безопасности все жизненно важные органы человека закрываются защитным свинцовым фартуком. Пациент при этом либо сидит, либо лежит. Рентген позволяет увидеть деформацию суставов и их патологию. Процедура занимает не более трех минут, результаты могут быть представлены минут через 15 в виде снимка. Даже при использовании самой современной аппаратуры минимальное излучение имеет место, поэтому рентген, как и другие лучевые методы исследования, не рекомендуется делать беременным женщинам.
Артрография – более точный метод по сравнению с обычным рентгеном. Его используют при повреждении менисков, связок, подозрении на разрыв суставной капсулы. Перед артрографией суставы искусственно контрастируют. Для этого в полость сустава вводят специальное вещество, затем просят пациента сделать несколько движений и фиксируют изображение прицельной рентгенографией. Результат, в зависимости от аппаратуры, может быть получен на мониторе или на пленке. Процедура длится около 10 минут и не представляет опасности. Однако если у пациента есть аллергическая реакция на йодированные контрастные вещества, это является противопоказанием для данного обследования.
Компьютерная томография (КТ) – самый современный и наиболее информативный метод рентгенологии. КТ позволяет оценить структуру суставных тканей с точностью до миллиметра и сделать «срез» в любой плоскости. Это во многом облегчает лечащему врачу постановку диагноза. КТ может показать изменения в тканях, остеофиты и хрящевые разрастания. В ходе проведения процедуры пациент ложится на кушетку, которая во время обследования начинает двигаться, а специальная трубка передает и улавливает рентгеновские лучи в определенной последовательности. Это длится 2-3 минуты. Степень облучения минимальна. Результат можно получить как в цифровом формате, так и на снимке.
Радионуклеидные методы исследования позволяют распознавать патологии с помощью радиофармпрепаратов. Самый популярный метод радионуклеидной диагностики – сцинтиграфия. В организм вводятся радиоактивные изотопы, а получение качественного изображения достигается за счет испускаемого ими излучения. Процедура происходит с использованием однофотонного эмиссионного компьютерного томографа. Визуализация осуществляется на клеточном уровне и не дублирует результаты других лучевых исследований. Это позволяет видеть функциональные изменения, которые происходят в организме раньше анатомических. Процедура является безопасной, так как используются гамма-изулучающие радионуклеиды с коротким периодом полураспада, лучевая нагрузка не выше, чем при обычном рентгене. Противопоказания к проведению обследования: беременность и кормление грудью. Результаты пациент может узнать сразу по ее окончании.
МРТ суставов
Магнитно-резонансная томография суставов (МРТ) осуществляется при помощи радиоволн и сильного магнитного излучения, которые дают возможность получить четкое изображение ткани. Пациент ложится внутрь «тубы» аппарата МРТ. Зона обследования обозначается лечащим врачом. Главное требование к пациенту – лежать неподвижно, так как от этого зависит качество снимков.
МРТ позволяет увидеть во всех деталях клиническую картину при травмах и дегенеративных заболеваниях суставов, например, при хроническом артрите. Также МРТ дает возможность диагностировать остеоартрит, септический артрит, остеомиелит и другие заболевания. Процедура длится 10-20 минут, а заключение в виде протокола обследования и снимков пациент может получить уже через 20-30 минут.
Данное обследование суставов не является опасным, так как используемое магнитное поле не представляет угроз для человеческого организма, поэтому практически никаких ограничений здесь не существует. Однако МРТ противопоказана людям, имеющим кардиостимулятор, кровоостанавливающие клипсы сосудов, электронные или ферромагнитные имплантаты среднего уха.
Ультразвуковое исследование суставов
Этот метод диагностики суставов основан на использовании ультразвуковых волн. Специальный аппарат излучает волны определенной частоты, они взаимодействуют с мягкими тканями и проникают в зону исследования. УЗИ суставов назначают при травмах, ревматологических патологиях, сопровождаемых воспалительными процессами.
Акустические колебания фиксирует специальный сканер, изображение сразу появляется на мониторе, при необходимости его можно распечатать, то есть, результат пациент узнает фактически сразу. Во время процедуры, чтобы между сканером и зоной обследования не было воздуха, поверхность тела смазывают специальным гелем. Доктор водит по телу датчиком, что не доставляет пациенту ни малейшего дискомфорта. УЗИ является наиболее безопасной процедурой, возможной даже во время беременности.
Какой метод исследования выбрать?
Наиболее оптимальный метод для диагностики суставов в каждом конкретном случае подбирает лечащий врач с учетом жалоб пациента, состояния его организма и необходимости детализировать исследуемую зону. Порой для диагностики неосложненного артроза тазобедренного сустава на начальной стадии достаточно обычного рентгена. При жалобах на периодические умеренные боли, как правило, практикуют именно это обследование, и его бывает достаточно. А вот, например, при запущенной форме болезни Бехтерева лучше прибегнуть к компьютерной томографии.
Разумеется, чтобы получить наиболее точный результат, лучше использовать современные методы диагностики суставов: КТ, МРТ, УЗИ. Обратиться в клинику, где проводят такие обследования, можно без предварительной консультации. Специалист, проводящий диагностику, озвучит вашу клиническую картину и даст соответствующую рекомендацию, посоветует, к какому врачу обратиться: остеопату, ортопеду или травматологу.
Алгоритм клинического обследования суставов нижних конечностей (тазобедренный сустав)
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.

Читайте в новом номере
В статье приведен алгоритм клинического обследования суставов нижних конечностей (тазобедренный сустав)

Для цитирования. Имаметдинова Г.Р. Алгоритм клинического обследования суставов нижних конечностей (тазобедренный сустав) // РМЖ. 2015. No 25. С. 1484–1486.

Диагностируем боль в тазобедренном суставе: как понять боль

Тазобедренный сустав- один из самых крупных в нашем организме. По причине прямохождения человека на него приходятся значительные нагрузки при перемещениях или переносе тяжестей. Ведь именно его задачей является не только выдерживание веса человека, но и поддержка равновесия, обеспечение движений. Поэтому, если тазобедренный сустав болит, с лечением не стоит медлить, но сначала следует разобраться с природой болевых ощущений в нем.
Строение тазобедренного сустава: необходимые знания

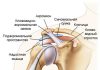
Прежде, чем анализировать причины боли, ознакомимся вкратце со строением данного сустава. Он образован бедренной костью, входящей во впадину в тазовой кости. Бедренная кость покрыта суставным хрящом с очень гладкой поверхностью, который достигает 4 мм в толщину. Благодаря его наличию, трение между суставными поверхностями значительно уменьшается. Кровоснабжение сустава осуществляется сосудами, проходящими как через кость, так и через капсулу сустава. Мышцы, которые двигают ногу, крепятся к костным выступам тазовых и бедренных костей.
Классификация болевых ощущений
Боль в тазобедренном суставе может быть вызвана как внесуставными, так и внутрисуставными факторами.
К внесуставным относят появление воспалительных явлений в области периартикульного сухожилия, нарушения венозного оттока, спазма мышц.
| Видео (кликните для воспроизведения). |
Факторы внутрисуставные обусловлены возникновением выпота в суставе, повышенной нагрузкой на кости, воспалительным процессом в синовиальных оболочках, разрывом внутрисуставных связок, растяжением суставной капсулы. Возникающие при этом боли разнятся по своему характеру.
Среди них выделяются следующие типы болевых ощущений:
Во многих случаях возникают болевые ощущения комплексного характера. Отдают они чаще всего в пах, поясницу или ягодичную область. Иногда возникает рефлекторная иррадиация в колено. Поначалу боли в этом суставе могут иметь слабовыраженный и непостоянный характер, но по мере прогрессирования процесса учащаются, становясь со временем почти постоянными. Часто развивается хромота.
Причины болей

Основные причины, по которым может возникать боль в тазобедренном суставе, можно подразделить на четыре группы:
Иногда тазобедренный сустав болит и по другим причинам, которые трудно подвергнуть классификации, например, при вторичных онкологических поражениях. Довольно часто болями в этих суставах сопровождаются беременность и климакс.
Диагностика при болях в тазобедренных суставах
В виду большого разнообразия причин, вызывающих болевые ощущения в тазобедренных суставах, для установления вида имеющегося заболевания проводится тщательная диагностика. Применяются следующие виды обследований:
Основные методики лечения: классические, но действенные варианты

Таким образом, в каждом конкретном случае заболевания, когда необходимо лечение боли в тазобедренном суставе, используется индивидуально подобранная схема лечения, учитывающая особенности организма данного пациента.
Дисплазия тазобедренного сустава причины, симптомы, методы лечения и профилактики
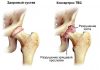
Дисплазия тазобедренных суставов — это патологическое отклонение в строении и функциях бедренной кости, которое выражается в подвывихе и выпадении головки бедра из вертлужной впадины. Наблюдается чаще всего у новорождённых, но встречается также у людей старшего возраста. Болезнь излечима, если вовремя показать ребёнка врачу и начать оздоровительные процедуры. Возникает из-за родовых осложнений, неправильного положения малыша в утробе или наследственных факторов. Отсутствие лечебной терапии у ортопеда может привести к серьёзным нарушениям всего опорно-двигательного аппарата.
Содержание статьи
Симптомы дисплазии тазобедренных суставов
Определить наличие отклонений способен врач-ортопед или педиатр, самостоятельно возможно только найти характерные признаки дисплазии у детей в возрасте до 1-3 месяцев:
- укорочение одной или двух ног, вызванное смещением головки сустава;
- асимметричные складки ножек под коленями, ягодицами и в паху;
- трудности разведения ножек до угла в 70-90 градусов — при наличии болезни можно достичь только 40-50;
- характерный звук при отведении ног в стороны — щелчок вызывает соскальзывающий сустав.
У взрослых и детей старшего возраста симптомы более выражены:
- тугоподвижность, хруст, скованность в суставах нижних конечностей;
- ограниченность движений, нестабильность позвоночника;
- деформация походки, появление хромоты или ходьбы «в припрыжку»;
- длительные приступообразные боли в колене, бёдрах, тазу и внизу живота;
- иррадиация болевого синдрома по всей нижней части тела.
- Врождённые аномалии развития суставных элементов и костно-мышечного аппарата;
- повышенная выработка гормонов для смягчения костей во время беременности;
- слишком большой вес плода, роды ножками вперёд, родовые травмы и отклонения;
- врождённые вывихи, подвывихи, переломы бедра, смещения;
- наследственная предрасположенность;
- слишком тугое пеленание ребёнка;
- нарушения кровообращения и обмена веществ;
- атрофия мышечных тканей таза, бедра и ягодиц;
- слабость опорно-двигательного аппарата;
- некротические процессы в суставной капсуле;
- повреждения костного и связочного аппарата;
- у взрослых — чрезмерные физические нагрузки, хронические артрозы и артриты, костные разрастания вокруг вертлужной впадины, гормональный дисбаланс.
Стадии развития дисплазии тазобедренных суставов
Заболевание протекает в четырёх стадиях, для каждой из которых характерны определённые симптомы, течение, причины и последствия.
- Первая. Выражается в незрелости суставных тканей. Обычно диагностируют у недоношенных младенцев или детей с весом до 3 кг. Объясняется недоразвитием плаценты матери, генетикой и внешними факторами (неправильный образ жизни, травмы и прочее во время беременности).
- Вторая. Характеризуется предвывихом — бедренная кость остаётся в пределах вертлужной впадины, но чрезмерно подвижна. Такая стадия без должного лечения грозит перейти в третью.
- Третья. Формируется подвывих сустава бедренной кости, но без выпадания из вертлужной впадины. Наблюдается повышенная подвижность кости с характерным щёлкающим звуком.
- Четвёртая. Вывих бедра с выходом головки из суставной впадины, что может привести к тяжёлым последствиям вплоть до инвалидности. Необходимо вправление компетентным ортопедом.
Разновидности
Нарушения анатомического строения опорно-двигательного аппарата у детей и взрослых могут проявляться в разных локациях. Заболевание тазобедренных суставов классифицируют по различным характеристикам, что позволяет выделить три основных типа.
Ацетабулярная дисплазия тазобедренных суставов
Самый распространённый тип болезни, который больше всего поражает вертлужную впадину. Развивается с начальной стадии недоразвития костно-хрящевых тканей, после чего формируются такие нарушения, как предвывих, подвывих и вывих сустава. Сопровождается характерными симптомами — болью, ограничением подвижности нижних конечностей, хрустом и нестабильностью бедра.
Дисплазия бедренной кости
Нарушается здоровое соотношение шейки и головки бедра к бедренной кости, что выражается в сокращении угла. Характеризуется невозможностью нормально повернуть ногу, что сказывается на походке.
Ротационная дисплазия тазобедренных суставов
Часто становится причиной косолапия у детей и взрослых. Отличается нарушениями костных и суставных тканей в горизонтальной плоскости. Из-за несовпадения осей, вокруг которых формируется суставная капсула, нога самостоятельно поворачивается вовнутрь.
Методы диагностики
Поставить диагноз может врач-ортопед на основании результатов диагностики. Новорождённых детей осматривают на наличие характерных признаков — врач проводит осмотр и пальпацию ножек. Если появились подозрения в присутствии отклонений, врач направляет на исследования:
- УЗИ. Ультразвук помогает выявить локацию поражения и определить причину нарушений.
- УСГ. Ультрасонография считается достоверной альтернативой УЗИ.
- Рентген. Не рекомендуется проводить раньше, чем в 1 год, поэтому чаще используют для диагностики взрослых.
- МРТ и КТ. Применяют в особо сложных случаях. Такие методы позволяют оценить состояние костно-связочного аппарата на клеточном уровне.
Пройти комплексное обследование можно в сети клиник ЦМРТ:
Лучевые методы диагностики дисплазии тазобедренного сустава

Дата публикации: 12.07.2019 2019-07-12
Статья просмотрена: 5 раз
Библиографическое описание:
Печенкина А. А. Лучевые методы диагностики дисплазии тазобедренного сустава // Молодой ученый. 2019. №28. С. 189-193. URL https://moluch.ru/archive/266/61516/ (дата обращения: 14.10.2019).
Дисплазия тазобедренных суставов (ДТБС) (врожденный вывих бедра) — врожденное нарушение развития сустава. До сих пор эта патология является одной из наиболее сложных проблем ортопедии, более того, на фоне дисплазии часто формируется диспластический коксартроз — дегенеративно-дистрофическое заболевание, в 60 % случаев ведущее к снижению трудоспособности и в 11,5 % — к инвалидности. В связи с этим на первый план выходит ранняя диагностика заболевания, которую можно осуществлять при помощи нескольких лучевых методов. В данном обзоре были рассмотрены рентгенологический, ультразвуковой, метод компьютерной и магнитно-резонансной томографии с обсуждением достоинств и недостатков каждого.
Ключевые слова: дисплазия тазобедренных суставов, лучевые методы диагностики, схема Хильгенрейнера.
Дисплазия тазобедренных суставов (ДТБС) (врожденный вывих бедра) — врожденное нарушение развития сустава, заключающееся в дисконгруэнтности суставных поверхностей (головка бедренной кости, вертлужная впадина), их неправильном взаимном расположении [1, с.2].
До сих пор эта патология является одной из наиболее сложных проблем ортопедии, более того, на фоне дисплазии часто формируется диспластический коксартроз — дегенеративно-дистрофическое заболевание, в 60 % случаев ведущее к снижению трудоспособности и в 11,5 % — к инвалидности [2, с.6]. Важно отметить, что, при таком большом проценте участия заболевания в нарушении жизнедеятельности, до настоящего времени не установлены точные причины его развития. По мнению некоторых авторов, к таковым можно отнести сочетание примерно четырех факторов из ниже перечисленных: «преждевременное излитие околоплодных вод, ОРВИ в первом триместре беременности, курение матери, возраст матери моложе 20 лет, хронические заболевания органов малого таза, патология костно- мышечной системы у ближайших родственников, бактериальный вагиноз, анемия, токсоплазмоз, патология костно-мышечной системы у матери, тазовое предлежание плода во время беременности и в родах» [1, с.4].
В связи со столь низкой точностью прогноза на первый план выходит ранняя диагностика заболевания, которую можно осуществлять при помощи нескольких лучевых методов. Так, на первом месте по распространенности — рентгенологический метод. Он не позволяет оценить трехмерное строение сустава, но дает достаточно информации об изменении костных структур. У детей до 6 месяцев применение рентгенологического метода рекомендуется совместно с ультразвуковым методом диагностики, т к именно этот метод позволяет визуализировать большой объем хрящевой ткани, наблюдаемый у детей [1, с.54]. Помимо перечисленных, также используется методы компьютерной и магнитно-резонансной томографии, но они применяются не так широко и не в целях первичной установки диагноза.
В данной работе мы рассмотрим перечисленные методы диагностики дисплазии тазобедренного сустава, их достоинства и недостатки.
Рентгенологический метод
Помимо широкой диагностической ценности метода, стоит отметить, что выделенные 4 типа изучаемой патологии были установлены именно по рентгенологическим данным:
– первый тип, с преобладанием тазового компонента патологии: наличествуют диспластические изменения вертлужной впадины (впадина мелкая, неглубокая), а отклонения проксимального отдела бедра незначительны, или вообще отсутствуют;
– второй тип, с преобладанием бедренного компонента: деформация шейки бедра (антеторсия либо вальгусная деформация — см. рис 1–2); вертлужная впадина поражена незначительно, либо ее развитие нормальное;
– третий тип: выраженные отклонения и вертлужной впадины, и бедренного компонента сустава; при данном типе обе поверхности мгут быть сильно недоразвиты;
– четвертый тип: многоплоскостная деформация бедра.

Рис.1Нормальная торсия [3]

Рис.2 Антеторсия [3]
Как уже говорилось, хрящевая ткань в возрасте до 6 месяцев выполняет значительную часть сустава, в связи с чем медиальный отдел шейки, продольная ось костной её части, а тем более перпендикуляр к поверхности метафиза, занимают по отношению к анатомической оси более латеральное положение, чем ожидается увидеть. В связи с этим, рентгенологическим критерием правильности анатомических соотношений в тазобедренном суставе у детей до 6-месячного возраста является пересечение оси шейки с контуром крыши вертлужной впадины на уровне ее медиальной четверти (рис.3). Рентгенологическим признаком децентрации является направленность оси шейки бедренной кости (или перпендикуляра к метафизу) в пределах от границы медиальной и следующей четверти крыши до границы третьей и последней четвертей, подвывиха — на латеральную четверть крыши вертлужной впадины вплоть до касательного положения к ее латеральному краю. Пересечение оси шейки с латеральным краем надацетабулярной части подвздошной кости отражает состояние вывиха [4].

Рис. 3. Положение продольной оси шейки бедренной кости в норме (а), при децентрации (б), подвывихе (в) и полном вывихе (г). Источник: Загуменнова И. Ю., Кузьминова Е. С. Диагностика тазобедренных суставов.// URL: http://www.zhuravlev.info/a_191_- [4]
Рентгеновский снимок делают в положении ребенка на спине при вытянутых и параллельно уложенных ножках.
Исследование сустава проводится в трех проекциях:
– задней: анализируется положение суставных поверхностей во фронтальной плоскости (смещения головки бедренной кости кверху и кнаружи);
– аксиальной и крестцово-вертлужной: оцениваются смещения кпереди/кзади, а также исследуется сустав на предмет патологического поворота бедренной кости вокруг вертикальной оси [5, с.14]
Проводится измерение нескольких показателей в соответствии со схемой Хильгенрейнера (рис.4) [5, с.15–17]:
- величина ацетабулярного угла: это угол крыши вертлужной впадины, образованный в месте пересечения линии, проведенной через Y-образные хрящи, и касательной к верхнему краю вертлужной впадины. В норме у детей до 3х месяцев его величина находится между 30 о -20 о (значение в 20 о достигается примерно к 1 году)
- величина h: расстояние от горизонтальной линии Хильгенрейнера до наивысшей точки проксимального отдела бедра. В норме она симметрична с обеих сторон и примерно равна 9–12 мм. Свидетельством патологии является уменьшение этой величины
- величина d: расстояние от дна вертлужной впадины до величины h. В норме она также одинакова справа и слева и составляет не более 15 мм.
- Линия Шентона: дуга, соединяющая дистальный контур шейки бедра с нижней частью горизонтальной ветви лобковой кости. При малейшем смещении дуга искривляется и прерывается, что особенно заметно при вывихе.

Рис. 4 Схема Хильгенрейнера.
Ультразвуковое исследование
В настоящее время Американская Академия хирургов-ортопедов (AAOS) ультразвуковой метод считает равным по ценности рентгенологическому. Более того, именно исходя из данных УЗ-исследований формируется понятие о положительной динамики лечения патологии [6, с.1].
Техника исследования [7, с. 2–4]:
Так как хрящ — это гипоэхогенная мягкая ткань, ее легко визуализировать УЗ-методом. Вертлужная впадина представляет собой комплекс оссифицированной ткани и хрящевой, причем у новорожденных хрящевые перетяжки имеют форму буквы «Y». Большая часть хряща вертлужной впадины соответствует по сонографическим характеристикам головке бедренной кости, однако отделить эти два образования возможно. Как правило, при движении в суставе возникают микропузырьки синовиальной жидкости, позволяющие визуализировать границу между двумя суставными поверхностями. С латеральной стороны губы вертлужной впадины хрящевая ткань переходит в фиброзно-хрящевую, которая обладает повышенной эхогенностью и покрывает головку бедра сверху.
Точки оссификации начинают виднеться в головке бедра между 2ым-8ым месяцем жизни, причем у мальчиков обычно позже. С началом оссификации возрастает содержание кальция в костях, однако его еще недостаточно для четкой визуализации рентгенологическим методом, поэтому есть мнение, что УЗ-исследование является первоочередным для детей до 1 года (4 месяца добавлено для случаев с задержкой процесса окостенения).
Исследование направлено на определение трех показателей:
– позиция головки бедренной кости на предмет абдукции/аддукции. Описывается позиция как нормальная/смещенная/неправильная;
– стабильность таза при движении;
– степень развития компонентов сустава: глубина впадины, конфигурация суставных поверхностей. Обращается внимание не на углы, как при рентгенологическом исследовании, а на общее взаиморасположение.
Что касается самой техники исследования, оно проводится в трех проекциях:
– поперечная нейтральная (Transverse neutral view): датчик направляется горизонтально в вертлужную впадину, при этом исследуется место сочленения бедренной кости с ней, визуализируется центр сустава. Если сустав деформирован, между его поверхностями будет эхо от мягких тканей, размеры и выраженность которого зависят от степени мальформации
– поперечная изогнутая (Transverse flexion view): нога отводится из нейтральной позиции на 90 о , датчик устанавливается в заднелатеральном положении над суставом, исследуется головка бедренной кости (в норме имеет конфигурацию буквы “U”, которая максимально выражена при максимальном отведении, а при полном приведении ноги конфигурация может меняться на “V”)
– коронарная изогнутая (Coronal flexion view): положение пациента то же, что и в предыдущей проекции, а датчик перемещается на 90 о , исследуется вся полость сустава, в том числе взаимное расположение его частей и точки окостенения
Магнитно-резонансная томография
Метод магнитно-резонансной томографии (МРТ) в настоящее время получает все большее распространение, однако, ввиду своей высокой стоимости, все еще не используется как рутинное исследование. Тем не менее, многие патологические состояния таза могут быть идентифицированы на ранней стадии именно посредством МРТ, т. к. сустав включает большой процент мягких тканей. В настоящее время МРТ активно используется для разрешения спорных случаев: диференциации синовита от септического артрита и остеомиелита, диагностики воспалительных заболеваний сустава, опухолей кости, а также ранней диагностики и контроля болезни Пертеса (остеохондропатия головки бедренной кости) [8, с.8].
В случае ДТБС МРТ может использоваться в тяжелых случаях для уточнения информации перед хирургическим вмешательством, т. к. на МР-томограммах не только воспроизводятся все углы и прочие данные, что видны на рентгенограмме, но и визуализируется сустав в целом: рельеф поверхности головки бедренной кости, внутрисуставные взаимодействия, аномалии хрящевой ткани. Помимо этого, метод МРТ доказал свою непревзойденность в исследовании вертлужной впадины: дифференцировки разрывов губы от других видов повреждений, а также от вариантов нормы [8, с.9–10].
Пожалуй, единственная область заболеваний таза, где КТ является более эффективным, чем МРТ — это опухоли костной ткани, т. к. именно КТ позволяет судить в степени кальцификации и внутрикостных образованиях [8, с.10]. В остальном же, равно как и в случае ДТБС, КТ применяется мало, т. к. информативность метода не превышает ранее перечисленные, а лучевая нагрузка и стоимость намного больше, чем при рентгене и УЗИ. Однако, для справедливости, стоит сказать о данном методе и продемонстрировать его возможности. Например, КТ может быть использовано для точного измерения торсии и версии бедра. Нормальные значения торсии: у новорожденных — примерно 32 о , у взрослых 10 о -20 о ; нормальные величины версии: 5 о -25 о [8, с.11].
Заключение
| Видео (кликните для воспроизведения). |
Таким образом, в настоящее время существует несколько эффективных методов диагностики дисплазии тазобедренного сустава. Каждый из них должен применяться с учетом особенностей пациента (возраст, тяжесть состояния, степень дисплазии), о чем уже говорилось выше. Такой подход обеспечит наиболее раннюю диагностику, что, в свою очередь, обеспечит максимально возможный положительный прогноз для каждого конкретного пациента.
Источники
Филимонова, Оксана Базисная терапия при псориатическом артрите / Оксана Филимонова. — М. : LAP Lambert Academic Publishing, 2012. — 148 c.
Окороков, А. Н. Лечение болезней внутренних органов. Том 2. Лечение ревматических болезней. Лечение эндокринных болезней. Лечение болезней почек / А. Н. Окороков. — М. : Медицинская литература, 2009. — 608 c.
Романова, Марина Юрьевна Подагра, радикулит, артроз. Проверенные рецепты и лечебное питание для сохранения здоровья суставов / Романова Марина Юрьевна. — М. : Виват, 2017. — 918 c.- Доктор Боль в руках. Пособие для больных. Артрозы, артриты, воспаление сухожилий, онемение рук, шейный радикулит и другие заболевания / Доктор, Евдокименко. — М. : Столица-Принт, 2005. — 256 c.
- Зудбинов, Ю. И. Боли в суставах / Ю. И. Зудбинов, В. Ю. Зубдинова. — М. : Феникс, 2009. — 647 c.


Добрый день! Я работаю ортопедом в государственной поликлинике 11 лет в г. Москва.
Образование: Первый Московский государственный медицинский университет им. И.М. Сеченова;
Специальность: ортопед;
Стаж: 11 лет.