Содержание
Соединения костей свободной части верхней конечности
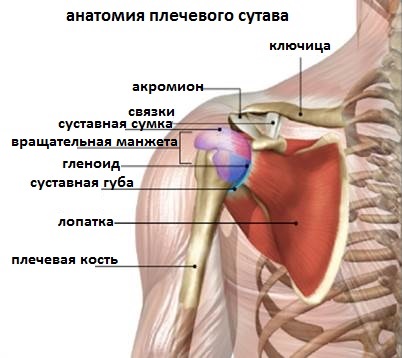
Плечевой сустав (articutatio humeri; рис. 23, 24). Сустав образован головкой плечевой кости и суставной впадиной лопатки. Последняя дополняется суставной губой, идущей вокруг суставной впадины. Капсула сустава тонкая, свободная, на лопатке прикрепляется по краю суставной губы, а на плечевой кости — вдоль анатомической шейки. Укрепляющая сустав клювовидно- плечевая связка идет от основания клювовидного отростка и вплетается в волокна капсулы. Сустав шаровидный, очень подвижный. Вокруг сагиттальной оси производятся отведение и приведение плеча, вокруг фронтальной — сгибание и разгибание, вокруг вертикальной — вращение плеча внутрь и наружу. Возможно круговое движение.
Рис. 23. Плечевой сустав, правый; фронтальный распил. 1 — суставная капсула (capsula articularis); 2 — суставная полость (cavitas articulare); 3 — головка плечевой кости (caput humeri); 4 — суставная впадина лопатки (cavitas glenoidalis); 5 — суставная губа (labrum glenoidale); 6 — сухожилие длинной головки двуглавой мышцы плеча (tendo m. biceps brachii)
Рис. 24. Плечевой сустав, правый (капсула, связка). 1 — клювовидный отросток лопатки (processus coracoideus); 2 — клювовидно-плечевая связка (lig. coracohumerale); 3 — лопатка (scapula); 4 — суставная капсула (capsula articularis); 5 — сухожилие длинной головки двуглавой мышцы плеча; 6 — плечевая кость (humerus)
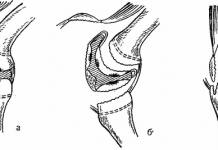
Локтевой сустав (articutatio cubiti; рис. 25, 26). Это сложное сочленение между плечевой костью и проксимальными концами лучевой и локтевой костей, объединенное общей капсулой и состоящее из трех отдельных суставов: плечелоктевого, плечелучевого и проксимального лучелоктевого.
Рис. 25. Локтевой сустав, правый. А — соотношение суставных поверхностей; Б — сагиттальный распил; 1 — головка мыщелка плечевой кости (capitulum humeri); 2 — блок плечевой кости (trochlea humeri); 3 — локтевая коллатеральная связка (lig. collaterale ulnare); 4 — венечный отросток (processus coronoideus); 5 — кольцевая связка лучевой кости (lig. annulare radii); 6 — головка лучевой кости (caput radii); 7 — лучевая коллатеральная связка (lig. collaterale radiale); 8 — локтевой отросток (olecranon); 9 — суставная капсула (capsula articularis); 10 — суставная полость (cavitas articulare)
Рис. 26. Соединение костей предплечья (А). Локтевой сустав, правый (Б). 1 — плечевая кость (humerus); 2 — лучевая кость (radius); 3 — локтевая кость (ulna); 4 — суставная капсула (capsula articularis); 5 — лучевая коллатеральная связка (lig. collaterale radiale); 6 — локтевая коллатеральная связка (lig. collaterale ulnare); 7 — кольцевая связка лучевой кости (lig. annulare radii); 8 — межкостная перепонка предплечья (membrane interossea antebrachii); 9 — суставной диск (discus articularis)
Плечелоктевой сустав образован блоком плечевой и блоковидной вырезкой локтевой костей, блоковидный; плечелучевой сустав образован головкой мыщелка плечевой кости и головкой лучевой кости, шаровидный; в проксимальном лучелоктевом суставе сочленяются суставная окружность головки лучевой кости и лучевая вырезка локтевой кости, этот сустав цилиндрический вращательный.
Общая капсула прикрепляется на плечевой кости впереди — выше венечной и лучевой ямок, сзади почти доходит до верхнего края локтевой ямки, а с боков проходит ниже надмыщелков. На локтевой кости капсула прикрепляется по краю суставных поверхностей, а на лучевой — по ее шейке. Сустав укреплен лучевой и локтевой коллатеральными связками, идущими от надмыщелковой плечевой кости к локтевой, и кольцевой связкой лучевой кости, охватывающей шейку лучевой кости и прикрепляющейся к локтевой кости.
Движение в локтевом суставе происходит вокруг фронтальной оси — сгибание и разгибание предплечья. Вокруг вертикальной оси вращается лучевая кость, а вместе с ней и вся кисть. Положение, когда при опущенных руках ладонь направлена кпереди, называется супинацией (supinatio); обратное состояние (ладонь направлена кзади) — пронацией (pronatio).
Пространство между диафизами лучевой и локтевой костей занято прочной фиброзной межкостной перепонкой предплечья.
Дистальный лучелоктевой сустав (articulatio radio-ulnaris distalis; рис. 27). Сустав образован суставной окружностью головки локтевой кости, локтевой вырезкой лучевой кости и хрящевым суставным диском. Последний имеет форму треугольника, основанием прикрепляется к локтевой вырезке, а вершиной — к шиловидному отростку головки локтевой кости. Локтевая вырезка лучевой кости и суставной диск вместе образуют суставную ямку для головки локтевой кости. Сустав цилиндрический вращательный, с одной вертикальной осью, вокруг которой происходят супинация и пронация кисти.
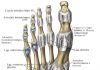
Лучезапястный сустав (articulatio radiocarpea; см. рис. 27). Этот сустав соединяет кости предплечья с кистью. Суставную ямку в нем образуют запястная суставная поверхность лучевой кости и дистальная поверхность суставного диска. Суставной головкой служат кости проксимального ряда запястья: ладьевидная, полулунная и трехгранная. Суставная капсула укреплена лучевой и локтевой коллатеральными связками, а также связками, соединяющими на ладонной и тыльной сторонах отдельные кости запястья (рис. 28). Сустав эллипсовидный. Вокруг фронтальной оси происходят сгибание и разгибание кисти, вокруг сагиттальной оси — приведение (движение в сторону локтевой кости) и отведение (движение в сторону лучевой кости) кисти.
Рис. 27. Соединения костей кисти, правой; фронтальный распил. 1 — дистальный лучелоктевой сустав (articulatio radio-ulnaris distalis); 2 — лучезапястный сустав (articulatio radiocarpal); 3 — среднезапястный сустав (articulatio mediocarpalis); 4 — межзапястные суставы (articulationes intercarpales); 5 — запястно-пястные суставы (articulationes carpometacarpales); 6 — межпястные суставы (articulationes intermetacarpales); 7 — пястно-фаланговые суставы (articulationes metacarpophalangeales); 8 — межфаланговые суставы кисти (articulationes interphalangeales manus); 9 — запястно-пястный сустав большого пальца кисти (articulatio carpometacarpalis pollicis)
Рис. 28. Соединения костей кисти, правой; правая ладонная поверхность. 1 — лучевая коллатеральная связка запястья (lig. collaterale carpi radiale); 2 — локтевая коллатеральная связка запястья (lig. collaterale carpi ulnare); 3 — ладонная лучезапястная связка (lig. radiocarpale palmare); 4 — лучистая связка запястья (lig. carpi radiatum); 5 — глубокая поперечная пястная связка (lig. metacarpeum transversum profundum); 6 — коллатеральные связки (ligg. collateralia)
Среднезапястный сустав (articulatio mediocarpalis; см. рис. 27, 28). Расположен сустав между проксимальным (за исключением гороховидной) и дистальным рядами костей запястья. Суставная щель идет S-образно. Укреплен теми же связками, что и лучезапястный. Функционально среднезапястный сустав
объединяется с лучезапястным суставом, увеличивая объем движений, которые происходят вокруг тех же осей.
Запястно-пястные суставы (articulationes carpometacarpals; см. рис. 27, 28). В суставе кости дистального ряда запястья соединяются с основаниями пяти пястных костей. Линия сустава идет в поперечном направлении. Капсула укрепляется ладонными и тыльными запястно-пястными связками. По форме эти суставы (за исключением сочленения I пальца) плоские, с незначительным объемом движений. Запястно-пястный сустав I пальца (между трапециевидной костью и I пястной) седловидный, очень подвижный. При движении вокруг, его осей большой палец может приближаться к указательному или отводиться от него, а также противопоставляться мизинцу.
Межпястные суставы (articulationes intermetacarpales; см. рис. 27). Суставы образованы боковыми суставными поверхностями оснований II — V пястных костей. Укрепляются тыльными и ладонными пястными связками. По форме эти суставы плоские, движения в них незначительные.
Пястно-фаланговые суставы (articulationes metacarpophalangeales; см. рис. 27). Они находятся между головками пястных костей и основаниями проксимальных фаланг. Укрепляются коллатеральными связками. Эти суставы эллипсовидные: вокруг фронтальной оси в них осуществляются сгибание и разгибание, вокруг сагиттальной оси возможны иные движения — отведение и приведение.
Межфаланговые суставы кисти (articulationes interphalangeales manus). Суставы образованы головками и основаниями проксимальнее и дистальнее расположенных фаланг. Укрепляются боковыми связками. По форме межфаланговые суставы блоковидные: в них возможны сгибание и разгибание.
Авторизация
Я искала КАПСУЛА СУСТАВА ТОНКАЯ ЭТО ПЛОХО ИЛИ ХОРОШО. НАШЛА! Капсула — оболочка сустава:
ее строение и травмы. Капсула сустава — это оболочка костного сочленения, которая формируется из соединительной ткани.
.пожалуйста, а что означает «.капсула суставов тонкая» — это нормальное явление или предпосылки к артрозу?
После двухнедельных упражнений, когда сгибаю и разгибаю колено чувствуется хруст. Хорошо это или плохо, возможно.
Суставная капсула коленного сустава тонкая. Синовиальная оболочка, покрывающая крестообразные связки достаточно хорошо иннервируется и обильно кровоснабжается.
Капсула сустава тонкая. Вот заметила — когда не удается хорошо выспаться, а только часов 5 ночью проспать — у меня после этого с ногами намного хуже — обостряется все — ломит, болит — при ходьбе и даже в покое после ходьбы.
капсула сустава тонкая это плохо. капсула сустава тонкая это плохо или хорошо. капсула сустава тонкая это. можно ли продолжать службу в. Оцените ответ Отлично Хорошо Удовлетворительно Не удовлетворительно Очень плохо.
Капсула коленного сустава — это своеобразный футляр. Капсула сустава тонкая это плохо или хорошо- ПРОБЛЕМЫ БОЛЬШЕ НЕТ!
Внутренняя сторона капсулы называется синовиальной оболочкой. Строение коленного сустава очень хорошо продумано природой.
Капсула сустава тонкая. В полости сустава умеренное количество выпота. Вы бы лучше описали поподробнее свою симптоматику, а то ведь эти описания я по понятным теперь Вам причинам никогда не читаю.
Голосование за лучший ответ. AНна брик Мыслитель (5344) 2 года назад.
Капсула коленного сустава. Категории:
Физиология суставов, Коленный сустав. Эти зоны формируют полосы неправильной формы, растянутые вдоль всей нижней конечности, хорошо видимые на рис. 1 (вид спереди) и на рис. 2 (вид сзади).
Капсула прикрепляется по краям суставных поверхностей. В области локтевого отростка (на задней поверхности сустава) она значительно тоньше, чем по бокам, эта часть — наиболее слабое место капсулы сустава.
Капсула сустава тонкая. можете подскажите где лучше в спб это сделать), и с его результатами проконсультироваться у вас , и если необходимо то готов сразу пойти на операцию.
Причины. Симптомы и признаки капсулита синовиальной сумки и капсулы плечевого сустава. Капсулит у детей. Это лучше, чем ничего, но хуже, чем было до этого. Капсула сустава тонкая это плохо или хорошо— 100 ПРОЦЕНТОВ!
ПЛЕЧЕВОЙ СУСТАВ
Плечевой сустав располагается в дельтовидной области, соединяет свободную верхнюю конечность с плечевым поясом и по характеру строения и движений является шаровидным и многоосным. Сустав образуют caput humeri и cavitas glenoidalis лопатки. Последняя увеличена за счет сращенной с ней по периферии суставной губы labrum glenoidale. Capsula articularis на лопатке прикрепляется по краям хрящевой суставной губы, за исключением переднего верхнего отдела, где граница фиксации может сдвигаться медиально, вплоть до основания клювовидного отростка (до 1—2 см). На плечевой кости граница прикрепления капсулы варьирует: вверху она идет обычно вдоль края суставного хряща caput humeri и соответствует collum anatomicum, вследствие этого большой и малый бугорки плечевой кости лежат вне полости сустава.
Рис. 14. Плечевой сустав (вскрытый).
Рис. 15. Плечевой сустав, вид спереди.
Рис. 16. Плечевой сустав, вид сзади.
Рис. 17. Фронтальный распил плечевого сустава, вид сзади.
Рис. 18. Горизонтальный распил плечевого сустава, вид сверху.
Лимфа от сетей лимфатических капилляров, расположенных в капсуле (одной мелкопетлистой в синовиальной оболочке и двух крупноцетлистых сетей — поверхностной и глубокой — в фиброзной оболочке), по отводящим сосудам, сопровождающим кровеносные сосуды, оттекает в регионарные подмышечные лимфатические узлы, в узлы, лежащие у вырезки лопатки, и в нижние глубокие шейные лимфатические узлы.
Передняя поверхность капсулы плечевого сустава иннервируется веточками, отходящими от мышечной ветви n. axillaris к малой круглой мышце еще до вступления подмышечного нерва в четырехстороннее отверстие. Эти веточки идут к передне-медиальной, а реже и к переднелатеральной поверхности капсулы сустава.
Передне-медиальная поверхность капсулы может иннервироваться также от n. pectoralis lateralis. Веточки подмышечного нерва к задней поверхности капсулы распространяются в ее нижней половине и редко иннервируют одновременно верхнюю половину задней поверхности капсулы.
Последняя обычно иннервируется ветвями надлопаточного нерва, который посылает ветви к суставу, проходя в надостной ямке. Иногда этот нерв может отдавать ветви и к нижней части задней поверхности или к наружной верхнепередней части капсулы плечевого сустава.
Передняя полуокружность капсулы в отдельных случаях может получать веточки также от n. musculocutaneus, п. subscapularis, radix lateralis п. mediani, fasciculus posteiior или lateralis плечевого сплетения.
Ответы на ваши вопросы врача травматолога
Добрый день! Мне 24 года.
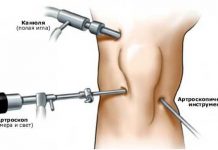
Было проведено лечение: лазеротерапия (5 дней в больнице), тексамен, терафлекс, мази (хондроксид и ей подобные), эластичный бинт. Артроскопия не проводилась.
На сегодняшний день колено разгибается полностью, сгибается практически полностью, в конце дискомфорт. 25.01.2013 было сделано МРТ со следующей расшифровкой:
На серии MP томограмм взвешенных по Т1 и Т2 в трех проекциях с жироподавлением костных травматических изменений не определяется.
Капсула сустава тонкая.
В полости сустава минимальное количество выпота.
Структура костной ткани не изменена.
Суставная щель равномерная, конгруэнтность суставных поверхностей сохранена.
Во внутреннем мениске, в заднем роге определяется патологический от дегенеративного горизонтального повреждения II степени по Stoller.
Целостность крестообразных, коллатеральных связок сохранена. Собственная связка надколенника без особенностей.
Интенсивность сигнала от костного мозга не изменена.
Сигнал хрящевого компонента сустава снижен, суставной гиалиновый хрящ обычной толщины, равномерный.
Интенсивность сигнала от клетчатки Гоффа без особенностей.
Подколенная ямка не изменена.
Краевых остеофитов нет.
Окружающие мягкие ткани без видимой патологии.
Заключение:
MP картина дегенеративного повреждения внутреннего мениска. Минимальный синовит.
Вопрос:
1. Мог ли зажить разрыв в теле мениска? Может ли зажить разрыв в роге мениска?
2. «Сигнал хрящевого компонента сустава снижен» — критично ли для жизни?
3. Есть ли показания к операции?
4. Можно ли заниматься спортом: фитнесс, пилатес, аэробика, вело- и иные тренажеры, лыжи, коньки, бег?
5. Можно ли носить обувь на каблуках?
Ответ врача-травматолога:
1. Разрывы менисков практически не восстанавливаются (за исключением редких случаев при наличии мелких паракапсуллярных разрывов).
2. Для жизни риска нет.
3. Только по МРТ показание к операции не делают. Необходима очная консультация.
4. Занятия спортом возможны, если при этом нет болевых ощущений и дискомфорта, однако нужно понимать, что в любой момент при ”определенном” движении может возникнуть боль, отек и т.д. Есть риск развития артроза.
5. То же самое про обувь с высоким каблуком.
Тонкая капсула сустава
Анатомия голеностопного сустава: удивительное изобретение природы
Кости стопы и переходящего в голень голеностопного сустава – совершенное изобретение природы, обеспечивающее движение человека на двух ногах. К сожалению, по тем или иным причинам этот комплекс иногда подвергается заболеваниям и уже не может в полной мере выполнять свои функции. Чтобы лучше понять механизм возникновения патологий и влияние их на стопу, нужно изучить анатомию голеностопного сустава.
Анатомия голеностопного сустава человека
Границы сустава: верхняя – горизонтальная линия у основания лодыжек; нижняя – косая линия от одной лодыжки до стопы.
Суставная щель проецируется по-разному. Спереди она находится по прямой линии, соединяющей лодыжки. Сзади – в зависимости от положения стопы. При сгибании подошвы кверху суставная щель – чуть выше верхнего края пяточной кости. При сгибании подошвы книзу – на уровне верхнего края этой же кости.
Сустав состоит из большеберцовой и малоберцовой кости и лодыжек, которые в виде вилки ограничивают плоскую таранную кость стопы.
Послойно располагаются, сверху вниз:
- кожа;
- подкожно-жировая клетчатка;
- собственная фасция (футляр мышц) сустава. Спереди в ней находятся сухожилия мышц-разгибателей пальцев, сзади – Ахиллово сухожилие. По бокам фасция образует оболочку связок;
- капсула сустава. Она тонкая спереди и сзади, утолщается по бокам за счёт связок;
- синовиальная оболочка – внутрення ткань сустава. Она должна быть всегда влажной, с определённым набором веществ, жидкости. При даже небольшом нарушении этого соотношения развиваются различные заболевания, например артрит;
- хрящ, покрывающий кость.
Анатомия связок голеностопного сустава
Предназначены для удержания костей в единой системе, не позволяющей костям распасться. Они имеются только справа и слева от сустава. Этот факт имеет большое значение в практической медицине. Вывихи и другие повреждения в основном происходят при ударе или высоком напряжении спереди и сзади от сустава.
С внутренней стороны стопы располагается дельтовидная связка. От начинается от лодыжки и прикрепляется к костям в виде веера. С наружной стороны стопы находятся три связки: передняя и задняя таранно-малоберцовая, пяточно-малоберцовая.
Анатомия кровоснабжения голеностопного сустава
Сустав кровоснабжают большеберцовая артерия (с двумя ветвями – передней и задней), а также малоберцовая артерия. Они – конечные ветви бедренной артерии. Вместе эти артерии образуют сеть сосудов, приносящих кровь к суставу. Кровоснабжение сустава не слишком обильное, в отличие, например, от коленного или плечевого, поэтому туда редко попадают болезнетворные бактерии и другие инфекционные агенты.
Венозная кровь отходит в глубокие вены голени и бедра.
Строение голеностопного сустава: особенности
Сустав представляет собой блоковую систему, где блоком служит таранная кость. Движением через неё осуществляется функция голеностопного сустава – поднимание и опускание стопы.
Сбоку, в месте расположения внутренней лодыжки, находится важное анатомическое образование – медиальный лодыжковый канал. Его отграничивают пяточная кость, лодыжка, сухожилия. В канале проходят нервы, артерии и вены, предназначенные для иннервации и кровоснабжения стопы. При травме, неаккуратно проведённой операции, ранах в этой области возможно сильное кровотечение, быстро приводящее к смерти. Если же повредится нерв, то разовьётся паралич стопы.
Удерживать голеностоп и предотвращать его отклонения при ходьбе помогают мышцы. Спереди это мышцы, сгибающие пальцы, и большеберцовая мышца.
Сзади – трёхглавая, сгибатели пальцев, подошвенная, а также мощное Ахиллово сухожилие.
Точка для осуществления пункции сустава находится выше основания наружной лодыжки на 2 см, отступив от неё вперёд на 1 см.
Частые заболевания голеностопного сустава
Наиболее часто встречаются различные травмы. Они возникают при резких, быстрых отклонениях стопы, особенно если она согнута, падении, ударе во время спортивных состязаний.
Растяжение и разрыв связок
Пострадавший испытывает сильную боль и потерю возможности совершать движения в суставе. Ходьба затруднена, опора совершается не на полную стопу, а на пятку. Область сустава отекает, возможно возникновение кровоподтёков.
Лечение при растяжении заключается в создании покоя ноге, наложении холода и эластичного бинта. При разрыве в полость сустава вводят обезболивающие (прокаин, новокаин) и иммобилизируют гипсовой повязкой. При неуспешности консервативных методов показано оперативное лечение.
О растяжении и лечении голеностопа читайте в нашей статье. Как отличить от перелома?
Вывих возникает из-за нефизиологичных движениях в голеностопе. Характерна боль, отклонение стопы, невозможность ходьбы и совершения любых движений.
Внимание! Устранять вывих должен только врач-травматолог под обезболиванием. Самостоятельно вправление может закончиться болевым шоком, переломом и другими осложнениями.
Пострадавшего нужно как можно скорее доставить в больницу, т.к. нарастающий отёк может передавить сустав и сосуды.
Туннельный синдром
Из-за сдавливания большеберцовых нервов (при длительной неудобной позе во время работы, у спортсменов) возникает туннельный синдром. Отекающие вокруг ткани мешают проведению нервных импульсов, что вызывает покалывание, онемение, «мурашки» в голеностопе.
Лечение заключается в изменении режима труда, массаже. При отсутствии эффекта вводят обезболивающие препараты в нерв, рассекают связки.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
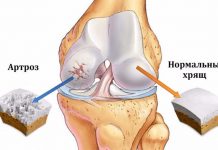
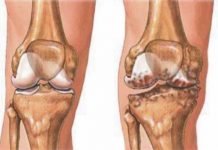
Хроническое воспалительное заболевание сустава. Возникает после инфекций (ревматоидный артрит), из-за нарушения обмена веществ (подагра, сахарный диабет), некоторых внутренних болезней. Характеризуется болями по утрам, постепенным развитием деформации и, наконец, полной неподвижности сустава. Вылечить артрит сложно, но приостановить его течение вполне возможно.
В отличие от артрита развивается чаще всего из-за внешних причин – плоскостопия, длительного стояния на ногах, ношения неудобной обуви (каблуков), неправильной осанки. Возникает в среднем и пожилом возрасте. Боли появляются после длительных нагрузок, по вечерам. Прогноз более благоприятен, чем у артрита. Лечением занимаются ортопеды. Рекомендуется физиотерапия, комплекс лечебной физкультуры, ношение специальных стелек.
В этом видео вам наглядно покажут, из чего состоит голеностоп.
Заболевания голеностопного сустава по статистике встречаются относительно редко. Травмы связаны с особенностями строения, деформациями по причине большой нагрузки и неправильного образа жизни. Для профилактики рекомендуется больше двигаться, избегать травматических видов спорта, носить комфортную обувь, держать под контролем хронические заболевания.
Голеностопный сустав.
В образовании сустава участвуют:
·большеберцовая кость своей нижней и медиальной лодыжечной суставными поверхностями;
·малоберцовая кость суставной поверхностью латеральной лодыжки;
·таранная кость верхней и лодыжечными (медиальной и латеральной) суставными поверхностями, расположенными на блоке;
·лодыжки вилообразно охватывают блок, образуя типичный блоковый сустав — сложный из-за сочленения трех костей.
Суставная капсула сзади прикрепляется по краю суставных поверхностей составляющих сустав костей, спереди на 0,5-1 см выше ее.
По бокам капсула толстая и прочная, спереди и сзади – тонкая, рыхлая, складчатая; усилена боковыми связками:
·медиальной (дельтовидной) – толстой, прочной, веером расходящейся от медиальной лодыжки к таранной, ладьевидной и пяточной костям; в связке выделяют части: большеберцово-ладьевидную, большеберцово-пяточную, переднюю и заднюю большеберцово-таранные;
·латеральной в составе передней таранно-малоберцовой, задней таранно-малоберцовой, пяточно-малоберцовой связок.
Связки настолько прочны, особенно медиальная, что при максимальном растяжении способны оторвать лодыжку.
В голеностопном и таранно-пяточно-ладьевидном суставах выполняются движения:
·сгибание (подошвенное) и разгибание ( иногда называют тыльным сгибанием) вокруг фронтальной оси с размахом в 60 градусов;
·приведение и отведение вокруг сагиттальной оси с размахом в 17 градусов;
·пронация и супинация вокруг вертикальной оси с размахом в 22 градуса.
Сустав стопы.
Кости стопы подразделяются на кости предплюсны: 7 коротких губчатых костей и кости плюсны в составе 5 коротких трубчатых костей; а также фаланги пальцев – по три в каждом пальце, кроме первого, имеющего две фаланги. Кости предплюсны лежат в два ряда: в проксимальном (заднем) – таранная и пяточная, в дистальном (переднем) – ладьевидная, клиновидные: медиальная, промежуточная, латеральная и кубовидная кости.
Таранная кость состоит из тела, головки, шейки. Сверху на теле находится блок с верхней, медиальной и латеральной лодыжечными суставными поверхностями. Снизу на теле располагаются пяточные суставные поверхности: передняя, средняя и задняя. Между средней и задней пяточными поверхностями находится борозда таранной кости. На головке лежит ладьевидная суставная поверхность. Таранная кость имеет отростки: латеральный и задний, на последнем – медиальный и латеральный бугорки, разделенные бороздой для сухожилия длинного сгибателя большого пальца.
Пяточная кость имеет тело, заканчивающееся кзади пяточным бугром. На теле различают таранные суставные поверхности: переднюю, среднюю и заднюю. Между средней и задней находится борозда пяточной кости, которая вместе с бороздой таранной кости образует пазуху предплюсны. На дистальном конце тела находится кубовидная суставная поверхность. Отростки и другие борозды пяточной кости – опорный отросток таранной кости на медиальной поверхности, борозда сухожилия длинной малоберцовой мышцы на латеральной поверхности.
Ладьевидная кость на дистальном конце располагает тремя суставными поверхностями для клиновидных костей, бугристостью по медиальному краю для прикрепления задней большеберцовой мышцы.
| Видео (кликните для воспроизведения). |
Клиновидные кости имеют характерную треугольную форму, а на передней и задней сторонах и по бокам – суставные поверхности – спереди для сочленения с первыми тремя плюсневыми костями, сзади для соединения с ладьевидной костью, по бокам для сочленения между собой и кубовидной костью.
Кубовидная кость тоже располагает суставными поверхностями сзади для сочленения с пяточной, спереди – с пястными костями, а по медиальной поверхности – для соединения латеральной клиновидной и ладьевидной костями. На нижней поверхности находится бугристость и борозда для сухожилия длинной малоберцовой мышцы.
Кости плюсны и фаланги пальцев – это короткие трубчатые кости, каждая из которых состоит из основания, тела и головки. Суставные поверхности находятся на головке и основании. Головка первой плюсневой кости снизу разделена на две площадки, с которыми соприкасаются сесамовидные кости. На латеральной поверхности Y плюсневой кости находится бугристость для прикрепления короткой малоберцовой мышцы. Каждая дистальная (ногтевая) фаланга заканчивается бугорком для прикрепления мышечных сухожилий.
Первичные ядра окостенения появляются в пяточной кости на 6-м месяце плодного периода, в таранной – на 7-8, в кубовидной – на 9-м месяце.В остальных костях предплюсны формируются вторичные ядра: в латеральной клиновидной – на 1-м году, в медиальной клиновидной – на 3-4, в ладьевидной – на 4-5 году, полное окостенение – в 12-16 лет.
Плюсневые кости начинают окостенение в эпифизах в 3-6 лет, полное окостенение – в 12-16 лет. Диафизы фаланг и плюсневых костей первичные ядра формируют в 12-14 недель плодного периода, вторичные – в фалангах – в 3-4 года, полное окостенение фаланг – в 18-20 лет
В образовании голеностопного сустава участвуют:
·большеберцовая кость своей нижней и медиальной лодыжечной суставными поверхностями;
·малоберцовая кость — суставной поверхностью латеральной лодыжки;
·таранная кость — верхней и лодыжечными (медиальной и латеральной суставными поверхностями), расположенными на блоке.
Лодыжки вилкообразно охватывают блок, образуя типичный блоковидный сустав, сложный из-за сочленения трех костей.
Суставная капсула сзади прикрепляется по краю суставных поверхностей сочленяющихся костей, спереди на 0,5-1 см выше ее.
По бокам капсула толстая и прочная, спереди и сзади – тонкая, рыхлая, складчатая, усилена мощными боковыми связками:
·медиальной (дельтовидной) – толстой, прочной, веером расходящейся от медиальной лодыжки к таранной, ладьевидной и пяточной костям; в связке выделяют части: большеберцово-ладьевидную, большеберцово-пяточную, переднюю и заднюю большеберцово-таранные;
·латеральной в составе передней таранно-малоберцовой, задней таранно-малоберцовой, пяточно-малоберцовой связок.
Связки настолько прочны, особенно медиальная, что при максимальном растяжении способны оторвать лодыжку.
В голеностопном суставе выполняются движения:
·сгибание (подошвенное) и разгибание (тыльное сгибание) вокруг фронтальной оси с размахом в 60 о ;
·приведение и отведение вокруг сагиттальной оси с размахом в 17 о ;
·пронация и супинация вокруг вертикальной оси с размахом в 22 о .
Подтаранный сустав образован задними суставными поверхностями таранной и пяточной костей, которые хорошо соответствуют друг другу. Капсула у сустава тонкая, натянутая, укреплена голеностопными связками.
Таранно-пяточно-ладьевидный сустав образован суставной поверхностью на головке талуса, которая спереди сочленяется с ладьевидной костью, а снизу – с пяточной. Суставная поверхность пяточной кости дополняется подошвенной пяточно-ладьевидной связкой, которая у головки таранной кости переходит в волокнистый хрящ. Суставная капсула прикрепляется по краю суставных поверхностей, замыкая единую полость. Капсула укрепляется прочными связками: межкостной таранно-пяточной до 0,5 см толщиной и сверху — таранно-ладьевидной. При растяжении их (особенно таранно-пяточной связки) опускается головка талуса и стопа уплощается.
По форме сустав шаровидный, но с одной сагиттальной осью движения. Вместе с подтаранным составляет комбинированный сустав с ограниченным объемом движений в виде приведения и отведения, поворота стопы кнаружи и во внутрь. Общий объем всех движений не превышает 55 о . У новорожденного и грудного ребенка данный сустав находится в супинированном положении, с началом ходьбы постепенно происходит пронирование с опусканием медиального края стопы.
Пяточно-кубовидный сустав – седловидный с большой конгруэнтностью суставных поверхностей; суставная капсула с медиальной стороны толстая и натянутая, с латеральной – тонкая и свободная, укреплена связками: подошвенной пяточно-кубовидной и длинной подошвенной. Движения в ограниченном объеме осуществляются вокруг продольной оси в виде небольшого вращения, дополняющего движения в таранно-пяточно-ладьевидном суставе.
Поперечный (Шопаров) сустав предплюсны включает пяточно-кубовидный итаранно-ладьевидный суставы так, что суставная щель приобретает вид латинскогоS, проходящего поперек стопы. Общая связка суставов – раздвоенная (lig. bifurcatum) — служит своеобразным ключом, при рассечении которого широко открывается полость сустава. Она имеет Y-образный вид и состоит из пяточно-ладьевидной и пяточно-кубовидной связок.
Клиновидно-ладьевидный сустав – плоский, сложный, так как образуется тремя клиновидными и одной ладьевидной костями, укреплен тыльными и подошвенными клино-ладьевидными и внутрисуставными межклиновидными связками. Полость сустава может сообщаться с предплюсне-плюсневыми суставами.
Предплюсне-плюсневые (Лисфранковы) суставы – плоские с ограниченным объемом движений, включают следующие три сочленения:
·сустав между медиальной клиновидной и первой плюсневой костями;
·сустав между промежуточной, латеральной клиновидными костями и II, III плюсневыми;
·сустав между кубовидной костью и IY, Y плюсневыми костями;
·предплюсне-плюсневые суставы укреплены тарзо-метатарзальными связками (дорсальными и плантарными) и межкостными клиноплюсневыми связками, из которых медиальная клиноплюсневая связка считается в практике ключом этих суставов.
Межплюсневые суставы – плоские, образованы боковыми поверхностями оснований плюсневых костей, укреплены тыльными и подошвенными плюсневыми межкостными связками. Движения в них сильно ограничены.
Плюснефаланговые суставы образованы шаровидными головками плюсневых костей и вогнутыми основаниями проксимальных фаланг. Капсулы имеют тонкие, свободные, укрепленные коллатеральными и подошвенной связками. Глубокая поперечная плюсневая связка соединяет между собой головки плюсневых костей и укрепляет капсулы суставов. Сгибание и разгибание в них – 90 о , приведение и отведение – ограничено.
Межфаланговые суставы – проксимальные и дистальные, кроме сустава большого пальца, где один межфаланговый сустав. Они относятся к блоковидным суставам, укреплены коллатеральными и подошвенными связками.
Стопа человека утратила приспособления хватательного органа, но приобрела своды, необходимые для опоры и передвижения всего тела.
Кости предплюсны и плюсневые соединяются между собой малоподвижными суставами.
Причем, за счет формы костей и их «тугих» сочленений образовались выпуклые кверху пять продольных и один поперечный своды с точками опоры на пяточный бугор и головки I и Y плюсневых костей.
Продольные своды проходят по длинной оси плюсневых костей: от их головок, через тело к основанию и далее через прилежащие кости предплюсны до пяточного бугра, где все они сходятся. Наиболее длинным и высоким является второй свод.
Медиальные продольные своды выполняют рессорную (пружинящую) функцию, латеральные – опорную. На уровне наиболее высоких точек продольных сводов проходит свод поперечный.
Своды удерживаются благодаря форме костей и суставов, укрепленных пассивными «затяжками» — связками с подошвенным апоневрозом и активными «затяжками» – мышцами и их сухожилиями. Продольные своды укрепляют следующие связки: длинная подошвенная, пяточно-ладьевидная и подошвенный апоневроз. Поперечный свод удерживают метатарзальные поперечные и межкостные связки. Сухожилия длинных сгибателей и разгибателей пальцев, большеберцовых мышц, а также короткие сгибатели пальцев, червеобразные мышцы укрепляют продольные своды. Поперечный свод удерживается квадратной мышцей подошвы, приводящими и межкостными мышцами.
В процессе эволюции человека в стопе произошли крупные изменения, связанные с ее сводчатым строением. На подошве образовалось три опорных пункта – пятка и основания первого и пятого пальцев, кости предплюсны увеличились в размерах, а фаланги пальцев значительно укоротились. Соединения стопы стали тугоподвижными. Прикрепление длинных мышц голени и коротких мышц стопы сместилось в медиальном направлении к большому пальцу, что усиливает пронацию стопы и укрепляет своды. Потеря приобретенных свойств сопровождается развитием плоскостопия, что для человека является болезнью.
Что значит капсула сустава тонкая
Как устроена стопа человека: анатомия, «слабые места», возможные болезни и их профилактика
Стопы – это части нижней конечности, выполняющие очень важные функции, обеспечивая опору для тела при стоянии и ходьбе. Вместе с другими отделами тела они принимают непосредственное участие в перемещении тела в пространстве. Одновременно эта часть нижних конечностей выполняет рессорные функции, обеспечивая смягчение толчков при ходьбе, беге, прыжках, а также функции балансирования – регуляции позы человека во время выполнения движений. Все эти выполняемые функции и послужили причиной особой анатомии стоп.
Стопа – очень сложный отдел человеческого организма, состоящий из 26 костей, связанных 33 суставами и укрепленными многочисленными мышцами, связками, сухожилиями и хрящами.
Содержание статьи:
Кости стопы человека
Суставы, своды стопы
Мышцы, связки, сухожилия, нервы
Какие возможны заболевания
Профилактика
Кости стопы
26 костей стопы условно разделены на 3 отдела: пальцы, плюсна и предплюсна.
Пальцы стопы
Каждый палец стопы состоит из 3 фаланг. Исключением является лишь большой или первый палец, имеющий всего 2 фаланги. Довольно часто фаланги мизинца срастаются между собой, в результате чего он также состоит из 2 фаланг.
Фаланги, которые соединены с плюсневыми костями стопы называют проксимальными, далее идут средние, а затем дистальные. Кости, формирующие пальцы, имеют короткие тела.У основания большого пальца с подошвенной стороны имеются дополнительные сесамовидные косточки, увеличивающие поперечную сводчатость плюсны.
Этот отдел стопы состоит из 5 коротких трубчатых плюсневых косточек. Каждая из них состоит из трехгранного тела, основания и головки. Первая плюсневая кость самая толстая, а вторая – наиболее длинная.
Головки этих костей служат для соединения с проксимальными фалангами, а основаниями – с костями предплюсны. Кроме того, боковыми суставными поверхностями основания плюсневых косточек соединяются между собой.
Область головки первой плюсневой кости является активным участником в развитии вальгусной деформации большого пальца стопы. Во время этого процесса на внешнем краю плюсневой кости возникает костный нарост, который сдавливает ткани и деформирует сустав, в результате чего возникают сильные боли и нарушения походки.
Кроме того, именно первый плюснефаланговый сустав наиболее подвержен артрозам.
Предплюсна
В этом отделе стопы содержится наибольшее количество разнообразных костей, которые расположены 2 рядами: проксимальным и дистальным.
Проксимальный ряд состоит из таранной и пяточной кости. Дистальный ряд состоит из 3-х клиновидных костей, кубовидной и ладьевидной.
В строении таранной кости выделяют тело, шейку и головку. Именно эта кость соединяет стопу с костьми голени в один общий механизм. Этот сустав носит название голеностопного.
Пяточная кость расположена сзади и ниже таранной. Это самая крупная кость стопы, состоящая из тела и бугра. Пяточная кость объединяется с таранной костью сверху и с кубовидной костью своей передней частью. В некоторых случаях на пяточной кости может возникать шиповидный нарост, известный как «пяточная шпора». Это сопровождается сильными болями и нарушением походки.Кубовидная кость формирует наружный край стопы. Она сочленена с 4-й и 5-й плюсневыми костями, пяточной, наружной клиновидной и ладьевидной костями. Снизу на ней находится борозда с сухожилием малоберцовой мышцы.
Ладьевидная кость образовывает внутреннюю сторону стопы. Она соединяется с таранной, клиновидными и кубовидной костями.
Клиновидные кости (латеральная, медиальная и промежуточная) размещаются впереди ладьевидной кости и соединены с ней. Также они соединяются с плюсневыми косточками и между собой.
Суставы стопы
Кости стопы объединены между собой суставами, которые обеспечивают ее подвижность.
Голеностоп
Один из основных суставов стопы – голеностопный. Он соединяет стопу с голенью ноги. Этот сустав имеет блоковидное строение и образован сочленением таранной кости и костей голени. Голеностоп надежно укреплен связками со всех сторон.
Голеностоп обеспечивает подошвенное и тыльное сгибание (движение стопы вокруг поперечной оси).Повреждение этого сустава вызывает сильнейшую боль. Передвижения из-за этого становятся затруднительными либо и вовсе невозможными. При этом вес тела переносится на здоровую ногу, в результате чего возникает хромота. Если не начать своевременное лечение проблемы, то возможны стойкие нарушения механики движения обеих конечностей.
В области этого сустава довольно часто происходит растяжение и разрывы связок. Также может развиваться синовит голеностопного сустава в результате нарушения его пронации.
Подтаранный сустав
Не менее важен и подтаранный сустав, который образуют пяточная и таранная кости. Этот сустав имеет цилиндрическую, слегка напоминающую спиралевидную форму строения. Он обеспечивает повороты стопы внутрь и наружу(пронацию). Вокруг сустава имеется тонкая капсула и небольшие связки.
При нарушении пронации этого сустава, стопа получает дополнительные нагрузки при выполнении своих функций, что чревато вывихами и растяжениями связок.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Клино-ладьевидный сустав
Этот сустав по важности находится наравне с подтаранным, так как они могут компенсировать нарушение функций друг друга. Если такое компенсирование наблюдается продолжительное время, то суставы намного скорее изнашиваются, что приводит к их патологиям.
Таранно-пяточно-ладьевидный сустав
Из названия этого сустава понятно, какие кости стопы его образуют. Этот сустав имеет шаровидное строение и обеспечивает супинацию и пронацию стопы.
Предплюсне-плюсневые суставы
Эти суставы формируют твердую основу стопы, так как являются практически неподвижными благодаря укреплению многочисленными связками. Они образуются соединением плюсневых костей с клиновидными и кубовидной костями.Плюснефаланговые суставы
Эти шаровидные суставы имеют небольшую подвижность и обеспечивают разгибательные и сгибательные движения пальцев. Они образованы основами проксимальных фаланг пальцев и головками плюсневых костей.
Из-за того, что сустав, образующийся фалангой большого пальца и головкой первой плюсневой кости, испытывает наибольшую нагрузку от массы тела, он наиболее подвержен разнообразным патологиям. Так именно этот сустав подвергается подагре, артриту, радикулиту и т.д.
Межфаланговые суставы
Эти суставы обеспечивают соединение фаланг пальцев между собой. Они имеют блоковидное строение и участвуют в сгибании и разгибании пальцев.
Свод стопы
Стопа амортизирует все нагрузки во время бега, прыжков, ходьбы благодаря особому сводчатому строению. Выделяют 2 свода стопы – продольный и поперечный. Продольный свод способствует тому, что стопа опирается на поверхность не всей площадью, а лишь головками плюсневых костей и пяточным бугром.
Если нарушается нормальная работа связок и мышц стопы, происходит изменение формы стопы с уменьшением ее сводов. Это приводит к такому заболеванию как плоскостопие. При этом стопа утрачивает свои рессорные функции и нагрузку при движении получает позвоночник и другие суставы ноги. Это приводит к более скорому «изнашиванию» суставов и позвоночника, появлению болей и сопутствующих заболеваний.
Мышцы стопы
Движение стопы обеспечивают 19 мышц, расположенных в нижней части ноги. На подошве имеется 3 группы мышц. Одна группа отвечает за подвижность большого пальца, вторая – за подвижность мизинца, а третья – за движения всех пальцев ноги. Волокна этих мышц принимают прямое участие в поддержании сводов стопы, а также обеспечивают рессорные функции.
Тыльная поверхность стопы состоит из 2 мышц, которые также участвуют в обеспечении движения пальцев.Все остальные мышцы, которые крепятся к костям стопы, однако начинаются от костей голени, относятся к мышцам голени, хоть и принимают участие в движениях стопы.
При перенапряжении или сильном расслаблении мышц возможно изменение положения костей и надежности суставов стопы. В результате этого могут возникать различные патологические состояния.
Как известно, связки – неэластичные толстые гибкие волокна, окружающие и поддерживающие суставы. При ударах и травмах ноги боль и отечность чаще всего провоцируют растянутые или порвавшиеся связки.
Сухожилия – это прочные эластичные волокна, которые обеспечивают крепление мышц к костям. При растяжении мышц до предела именно сухожилия забирают на себя силу растяжения. Если происходит чрезмерное такое растяжение, то развивается воспаление сухожилий, именуемое тендонитом.
Кровеносные сосуды
Питание стопы обеспечивают 2 основные артерии: задняя большеберцовая артерия и тыльная артерия стопы. Они разделяются в более мелкие артерии и насыщают ткани стопы кислородом. Назад к сердцу кровь несут вены. они соединены с артериями мелкими капиллярами. Среди вен выделяют поверхностные и глубокие. Самая длинная вена организма берет начало у большого пальца и называется большая подкожная вена ноги.
Из-за того, что кровеносные сосуды стопы являются наиболее отдаленными, именно в них наиболее часто происходят нарушения кровообращения. Это может привести к артериосклерозу, атеросклерозу, варикозному расширению вен, отекам ног и т.д.
Конечно же, функционирование стопы невозможно без нервов. Здесь расположены основные 4 нерва: икроножный, задний большеберцовый, глубокий малоберцовый и поверхностный малоберцовый.
Зачастую именно в этом отделе ног происходят сдавливания и ущемления нервов.
Заболевания стоп
Такое сложное строение и большие нагрузки, которые приходятся на них ежедневно, приводят к частым их заболеваниям. В зоне риска их возникновения находятся все люди, не зависимо от возраста и пола. Но больше всего к болезням стоп склонны спортсмены и люди, чья работа предполагает большие постоянные нагрузки на ноги.
Заболевания стоп протекают с выраженной симптоматикой и болевым синдромом, поэтому доставляют массу неудобств и дискомфорта. Существует их огромное количество. Вот лишь некоторые из них, которые встречаются наиболее часто: плоскостопие, артрит, артроз, пяточная шпора, подошвенный фасциит, бурсит, деформация плюсневых костей, вывихи, растяжения связок, альгодистрофия, трещины в костях, остеохондропатия, тендинит, воспаление мягких тканей, крючковидные пальцы, мозоли, поражения кровеносных сосудов, ущемления нервов и многие другие.
Профилактика заболеваний
Предупредить развитие болезни намного проще, чем потом лечить ее. Поэтому профилактические рекомендации не помешают никому:
- необходимо обеспечивать систематические гигиенические процедуры ног;
- обувь следует подбирать удобную, изготовленную из натуральных материалов;
- стараться как можно меньше носить обувь на высоких каблуках;
- следует укреплять мышцы стопы при помощи специальных упражнений;
- желательно использовать специальные ортопедические стельки;
- занятия спортом можно проводить только в специально предназначенной для этого обуви.
Вылечить артроз без лекарств? Это возможно!
| Видео (кликните для воспроизведения). |
Получите бесплатно книгу «Пошаговый план восстановления подвижности коленных и тазобедренных суставов при артрозе» и начинайте выздоравливать без дорогого лечения и операций!
Источники
Зудбинов, Ю. И. Боли в суставах / Ю. И. Зудбинов, В. Ю. Зубдинова. — М. : Феникс, 2009. — 647 c.
Родионова, О. Н. Артрит. Лучшие методы восстановления и профилактики / О. Н. Родионова. — М. : Вектор, 2013. — 160 c.
Остеопороз. Диагностика, профилактика, лечение. — М. : ГЭОТАР-Медиа, 2016. — 272 c.- Дегенеративно-дистрофические поражения позвоночника (лучевая диагностика, осложнения после дисэктомии) / Т. Е. Рамешвили и др. — М. : ЭЛБИ-СПб, 2011. — 224 c.
- Соловьева, Е. В. Болят суставы: что делать? Артрит, артроз, радикулит, отложение солей / Е. В. Соловьева. — М. : СПб: Невский проспект, 2014. — 160 c.

Добрый день! Я работаю ортопедом в государственной поликлинике 11 лет в г. Москва.
Образование: Первый Московский государственный медицинский университет им. И.М. Сеченова;
Специальность: ортопед;
Стаж: 11 лет.